Golpe do botox: Clínica é suspeita de fraudar R$ 1 mi em cuidados estéticos
O Tribunal de Justiça de São Paulo concedeu liminar suspendendo o repasse de R$ 1,1 milhão a uma clínica suspeita de aplicar botox para fins estéticos e em seguida pedir reembolso a um plano de saúde alegando tratamento contra bruxismo.
O que aconteceu
Pacientes com planos de saúde procuram dentistas da TKM Clínica Médica para receber botox contra rugas, segundo o processo. Como os convênios médicos não dão direito a tratamento estético, os dentistas orientavam seus clientes a pedirem reembolso para tratar bruxismo, diz a operadora SulAmérica.
Após aval do paciente, esses dentistas emitiriam relatórios falsos diagnosticando bruxismo, de acordo com a denúncia. O botox paralisa a musculatura, prevenindo o transtorno em pacientes que apertam, esfregam ou batem os dentes, principalmente durante o sono.
A TKM teria aplicado centenas de golpes contra a SulAmérica, que a processou. De janeiro de 2022 a agosto de 2023, a operadora de saúde afirma ter recebido 480 pedidos de reembolso de 311 segurados que totalizam R$ 1,1 milhão. A clínica diz que não vai recorrer da liminar, embora reúna material para provar que os procedimentos não eram estéticos (leia mais abaixo).
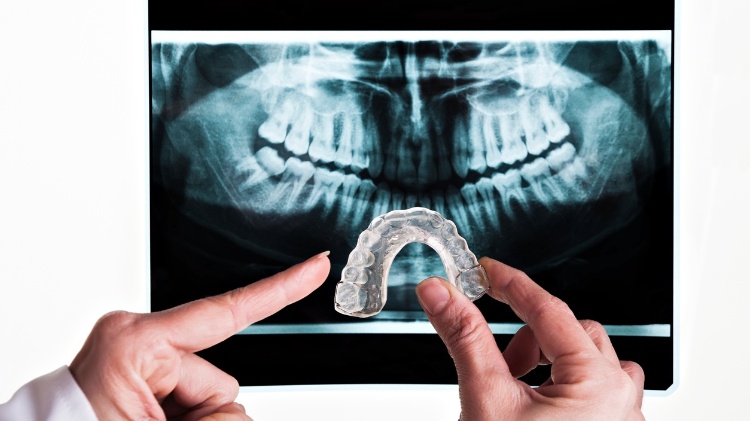
O acordo da TKM com o paciente era que o procedimento seria feito sem desembolso prévio, diz a denúncia. O segurado só pagaria a clínica depois que a operadora efetuasse a transferência.
Para isso, relata a operadora de saúde, a TKM pedia login e senha do segurado para ela mesma pedir um "reembolso assistido". Além dela própria pedir o reembolso, com o login e senha a empresa poderia monitorar o depósito na conta e, assim, cobrar o segurado.
'Enriquecimento ilícito'
O juiz do caso concedeu liminar (decisão provisória) contra a TKM em 15 de janeiro. Rodrigo Aparecido Bueno de Godoy escreve que "há indícios de que" a TKM indicava "patologias inexistentes vinculadas ao 'bruxismo' (...), mas realiza aplicações de 'botox' para fins estéticos, fraudando o plano" e conseguindo "repasse de reembolso indevido".
Godoy afirma que "há grande possibilidade" de os reembolsos estarem "gerando enriquecimento ilícito". Ele tomou algumas decisões na liminar: a TKM só pode atender beneficiários da SulAmérica que pagarem o procedimento previamente; a clínica está proibida de pedir login e senha dos pacientes para pedir reembolso; a operadora está desobrigada de pagar os reembolsos até o final do processo.
O juiz cita a história de uma dentista. Depois de encontrar a prestadora de serviço no Instagram, uma interessada foi direcionada ao WhatsApp da profissional, cuja atendente "explica com precisão o 'modus operandi' relacionado à suposta fraude", diz o juiz, que teve acesso a conversas de WhatsApp. Depois de explicar seu interesse pela aplicação de botox para fins estéticos, a paciente teria sido orientada a mentir sobre seu quadro clínico e alegar bruxismo.
Além das notas fiscais e pedido de reembolso que comprovam a materialização das condutas, entendo que há probabilidade de que a atuação da requerida pode ser ilegal.
Juiz Rodrigo Aparecido de Godoy

'Não vamos recorrer'
A TKM diz que não pretende recorrer da liminar. "Nossa estratégia é juntar farta documentação para demonstrar, no decorrer do processo, a necessidade daquelas incisões médicas", disse ao UOL Fernando Libman, advogado da clínica.
Newsletter
PRA COMEÇAR O DIA
Comece o dia bem informado sobre os fatos mais importantes do momento. Edição diária de segunda a sexta.
Quero receberA empresa diz analisar "caso a caso". "Todos os pedidos têm laudos indicando a necessidade de tratar bruxismo com botox", afirma Libman. "Vamos juntar todos os laudos para que a Justiça tome uma decisão acertada."
Ele alega que reembolso assistido "não configura fraude em nada". "[Crime seria se] o cliente pedisse um valor a mais ou se o procedimento tinha razão estética em vez de médica", diz.
Acho importante que a ANS regulamente o reembolso assistido para evitar judicialização.
Fernando Libman, da TKM
A ANS diz que as informações dos beneficiários, como login e senha, "são pessoais, sigilosas e intransferíveis". "O reembolso é um direito contratual e pessoal do beneficiário, cabendo ao consumidor, e tão somente a ele ou seu representante legal, fazer a solicitação", diz em nota.
O reembolso 'assistido' ou 'auxiliado' constitui prática fraudulenta, devendo ser devidamente apurado pelos órgãos com competência para investigação.
ANS
'Usam a ANS'
A SulAmérica diz que a TKM manipula a agência. "Depois de pedir o reembolso, ela entra com reclamação na ANS para forçar o pagamento", diz Henrique Arbache, advogado da operadora.
Essas reclamações são chamadas de NIP (Notificação de Intermediação Preliminar). Quando há um grande volume de NIPs contra uma operadora, sua pontuação cai e ela pode ser alvo de processo administrativo que pode resultar em multa e até intervenção da ANS.
"Se recebi 300 NIPs, não consigo demonstrar em tempo que sou inocente", diz o advogado. "É melhor fazer um reembolso de R$ 5 mil do que pagar multa de R$ 70 mil, por exemplo."
Outra decisão do juiz foi suspender as NIPs contra a SulAmérica. "Com o afastamento de eventuais penalidades em qualquer indicador fiscalizatório", escreve Godoy. Questionado, o defensor da clínica disse apenas que a empresa "tem uma banca de advogados" analisando os processos na agência.
O número de NIPs na ANS aumentou 50%. O total de reclamações de prestadores (clínicas e médicos, por exemplo) contra operadoras de saúde passou de 22,1 mil, em janeiro de 2023, para 33,2 mil em janeiro deste ano. Em comparação com 2022 (18,4 mil), o aumento foi de 77%.
Entre os usuários, os problemas com reembolsos são a segunda principal reclamação na ANS.
Eles usam a ANS para implementar a fraude. Nossa urgência era travar essas NIPs.
Henrique Arbache
Fraudes encarecem mensalidade
Fraudes e desperdício nos convênios chegaram a R$ 34 bilhões em 2022 no Brasil. O valor equivale a 12,7% do faturamento de R$ 270 bilhões das 14 maiores operadoras brasileiras. Nos países desenvolvidos, esse índice gira em torno 7%, segundo estudo divulgado no ano passado pelo IESS (instituto que pesquisa o setor).
A pesquisa cita fraudes com reembolso. "Algumas dessas fraudes são feitas em conluio com prestadores, por exemplo: reembolso sem desembolso e fracionamento de recibos", diz a pesquisa, que não informa o volume desse tipo de corrupção.
A culpa, diz a SulAmérica, é da clínica, não do usuário. "O consumidor tem de ser alertado. Não é ele quem criou a fraude e lucra com ela", diz o advogado da operadora, que admite o repasse do prejuízo para a mensalidade dos planos.
A expectativa do mercado é que os planos de saúde empresariais fiquem, em média, 25% mais caros em 2024.
Tem muito de fraude na composição da mensalidade. Em 2022, ela respondeu por 40% da sinistralidade [utilização do plano].
Henrique Arbache

















Deixe seu comentário
O autor da mensagem, e não o UOL, é o responsável pelo comentário. Leia as Regras de Uso do UOL.