Planos de saúde pagaram 7% de testes de covid-19 feitos no Brasil até julho
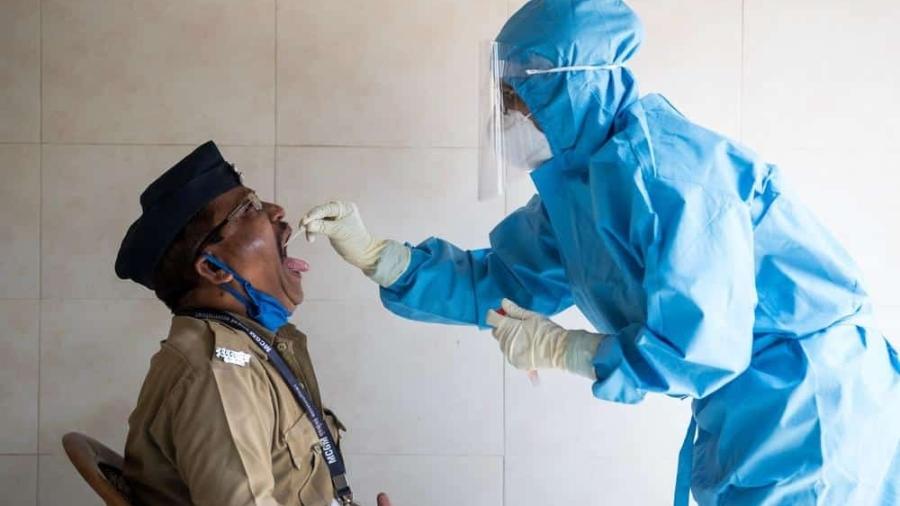
A cada 100 testes de covid-19 realizados no Brasil, apenas sete são financiados pelos planos de saúde, segundo dados divulgados pela Agência Nacional de Saúde Suplementar (ANS) na quarta-feira (21). Os convênios médicos bancaram 618 mil (7,4%) dos 8,7 milhões de exames realizados entre março e julho.
Os dados consideram os dois principais testes em uso no país: o PCR, que identifica a presença do vírus, e o de sorologia, que busca anticorpos.
Considerando que 47 milhões de brasileiros (22% da população) pagam mensalmente um plano de saúde, apenas 1,3% dos usuários conseguiu fazer o exame pelo convênio nos cinco meses iniciais da pandemia — quando a doença escalou e atingiu o auge no Brasil, com 2,6 milhões de casos e 92,4 mil mortos pela doença.
Ao mesmo tempo, com o isolamento social e o baixo número de procedimentos e consultas médicas, o lucro das operadoras de saúde quadruplicou no 2º trimestre do ano comparado ao 1º, chegando a R$ 9 bilhões. Foi o período mais lucrativo desde 2015, segundo a ANS
-- ao contrário da maior parte dos setores da economia, que entrou em recessão.
"Me impressiona que os planos praticamente não pagaram pelos testes. Ficaram como coadjuvantes e não participaram da solução do problema", diz o médico José David Urbaez, diretor científico da Sociedade Brasileira de Infectologia no Distrito Federal. "Esse número deveria ser melhor", concorda Alvaro Pulchinelli Junior, diretor científico da Sociedade Brasileira de Patologia Clínica (SBPC).
A negativa dos planos para a realização de exames de covid-19 é a reclamação mais comum recebida pela ANS envolvendo coronavírus. Das 13.386 queixas registradas até quarta-feira, 7.510 (56%) eram de usuários que não conseguiram fazer o teste pelo convênio.
Exame do tipo PCR é o mais financiado
Dos 618 mil exames financiados até julho pelos planos, 585 mil foram do tipo PCR, padrão que indica doença ativa, e 33 mil sorológicos, que mostra se a pessoa já foi exposta ao vírus. Nessa época, o país já tinha realizado 3,8 milhões de PCRs e 4,2 milhões de sorológicos, segundo o Ministério da Saúde, somando as redes pública e privada.
Essa baixa participação dos planos (17%) no PCR, e 0,6% no sorológico) se deve principalmente à demora da ANS em tornar obrigatória a cobertura do exame sorológico.
Isso só aconteceu em 29 de junho, quando a ANS incorporou o procedimento por ordem judicial, após uma associação de usuários obter liminar favorável. Mas a ANS recorreu, e a decisão foi cassada em 13 de julho. A agência só incorporou o exame definitivamente em 14 de agosto. Mesmo assim, os problemas para os usuários continuaram.
O aposentado Leonardo Alves de Melo, 69, decidiu em agosto realizar a adiada cirurgia de hérnia inguinal, para a qual precisou fazer o teste de covid-19. Alves parcelou os R$ 240 do exame no cartão, mas ouviu um "não" da Amil, do qual é cliente há 20 anos, quando pediu o reembolso. "A gente se esforça para pagar o plano todos os meses, mas quando a gente precisa ele não está lá", lamenta o aposentado.
Após contato da Repórter Brasil, a Amil reembolsou os valores ao aposentado.
Sem sintomas, sem exame
"A ANS falhou ao emitir informações controversas aos usuários e ao incorporar o exame somente após ser provocada pela Justiça. Foram cinco meses de discussões, em que os planos negaram o serviço", diz Karla Guerra, coordenadora jurídica da Aduseps, associação
que defende usuários e que levou o caso à Justiça.
A incorporação do exame de sorologia foi parcial: os planos cobrem o exame só para quem tem sintomas. Ficam de fora os clientes que tiveram contato com pacientes positivos de coronavírus, entre outros requisitos.
Além da incorporação tardia da sorologia, existem outras explicações para a baixa participação das operadoras na testagem, como a demora de até três dias para autorização do exame e a falta de acordo entre laboratórios e planos de saúde. "A gente vê a dificuldade de acesso, e o paciente acaba financiando do próprio bolso", diz Pulchinelli.
Outro motivo é a omissão da ANS ao não exigir participação maior das empresas na testagem. O exame PCR tem cobertura obrigatória pelos planos desde 13 de março, para caso "suspeito ou provável de covid-19". A resolução da agência, porém, dá brecha para que os planos não paguem exames de clientes assintomáticos que tiveram contato com infectados. "O que não está claro na norma, os convênios não pagam", diz Urbaez.
Foi o que aconteceu com Mildre D'Albuquerque, professora de educação infantil em São Paulo. Após o ex-marido testar positivo, ela buscou seu convênio médico e também o posto de saúde perto de casa. Sem sintomas, porém, tanto a rede pública como o plano de saúde
negaram o exame.
OMS defende que planos paguem exames para assintomáticos
As empresas alegam que não podem ser cobradas por testar pacientes sem sintomas só por eles terem tido contato com pessoas positivas. Reinaldo Scheibe, presidente da Associação Brasileira de Planos de Saúde (Abramge), afirma que que as operadoras apenas cumprem
as determinações do governo e que a obrigação da testagem nestes casos "cabe ao Estado".
O rastreamento de contatos dos pacientes positivos foi "visceralmente combatido" pelas operadoras de saúde nas reuniões da ANS que discutiram a incorporação dos exames, segundo Pulchinelli, que participou das tratativas.
Para a Organização Mundial da Saúde (OMS), no entanto, essa é uma das principais medidas para controle da pandemia. A ANS informou à Repórter Brasil que as operadoras devem pagar sim o PCR neste caso, mesmo para quem não tem sintomas. "Ter tido contato com pessoas infectadas é um dos critérios estabelecidos na norma para que o beneficiário possa fazer o exame", esclareceu a agência.
A FenaSaúde, entidade que representa as operadoras, afirmou que o exame sorológico tem baixa eficácia e que o PCR é o mais indicado para diagnóstico da covid-19, motivo pelo qual tem maior cobertura.
Apesar de a receita dos planos cair, despesas também diminuíram
A lucratividade recorde das empresas no 2º trimestre se explica pelo baixo número de consultas e exames feitos por conta do isolamento, e o esforço da população em manter os planos durante a crise de saúde, segundo relatório interno da ANS, obtido pela Repórter Brasil.
Ainda que os planos tenham perdido clientes entre o 1º e o 2º trimestre do ano — a receita caiu de R$ 59 bilhões para R$ 57 bilhões—, as despesas também recuaram: de R$ 56 bi para R$ 47 bi, segundo pesquisa com as 100 maiores empresas do setor. "Esse cenário mostra como os planos de saúde deveriam contribuir mais com o enfrentamento da pandemia", avalia o advogado Matheus Falcão, do Instituto Brasileira de Defesa do Consumidor (Idec).
Sobre a lucratividade recorde, a FenaSaúde afirma que o ano fiscal termina em dezembro e que fazer balanços antes disso é "parcial e impreciso".
Controlar a pandemia é uma missão do governo, mas as operadoras fazem parte também do sistema de saúde e poderiam ser mais envolvidas na solução dos problemas, diz Urbaez. "A gente não vê cooperação em favor de um bem comum, que é a saúde pública. Enquanto não houver
política que inclua o plano, ele não se manifesta".

















ID: {{comments.info.id}}
URL: {{comments.info.url}}
Ocorreu um erro ao carregar os comentários.
Por favor, tente novamente mais tarde.
{{comments.total}} Comentário
{{comments.total}} Comentários
Seja o primeiro a comentar
Essa discussão está encerrada
Não é possivel enviar novos comentários.
Essa área é exclusiva para você, assinante, ler e comentar.
Só assinantes do UOL podem comentar
Ainda não é assinante? Assine já.
Se você já é assinante do UOL, faça seu login.
O autor da mensagem, e não o UOL, é o responsável pelo comentário. Reserve um tempo para ler as Regras de Uso para comentários.